Xuất hiện với một tỷ lệ ngày càng gia tăng, suy tim đang trở thành một gánh nặng về y tế, kinh tế toàn cầu. Ước tính có khoảng 26 triệu người trên toàn thế giới bị suy tim. Chỉ tính riêng tại Mỹ, có khoảng 5,7 triệu trường hợp hiện mắc và 670,000 trường hợp mới chẩn đoán suy tim mỗi năm. Tại Việt Nam, dù chưa có một nghiên cứu chính thức về tỷ lệ mắc bệnh suy tim, song theo tần suất mắc bệnh của thế giới, ước tính có khoảng 320.000 đến 1,6 triệu người nước ta bị suy tim.
1. Suy tim là gì?
Theo Packer, suy tim sung huyết là một hội chứng lâm sàng phức tạp, đặc trưng bởi rối loạn chức năng thất trái và rối loạn sự điều hòa thần kinh – hormone với hậu quả là mất khả năng gắng sức, ứ dịch và giảm tuổi thọ.
Theo trường môn Tim mạch Mỹ (ACC): “Suy tim là một hội chứng lâm sàng phức tạp, là hậu quả của tổn thương thực thể hay rối loạn chức năng của tim dẫn đến tâm thất không đủ khả năng tiếp nhận máu (suy tim tâm trương) hay tống máu (suy tim tâm thu).”
2. Nguyên nhân dẫn đến suy tim
- Tăng huyết áp
- Bệnh động mạch vành: Bệnh tim Thiếu máu cục bộ, nhồi máu cơ tim
- Bệnh cơ tim dãn ( di truyền, thâm nhiễm, thuốc, ngộ độc, chuyển hoá, virus, Chagas…)
- Bệnh cơ tim hạn chế
- Bệnh cơ tim phì đại tắc nghẽn
- Bệnh van tim ( hẹp hở van động mạch chủ, van hai lá, van ba lá van động mạch chủ)
- Rối loạn nhịp tim
- Các bệnh lý tim bẩm sinh
- Tâm phế mạn
- Một số nguyên nhân gây suy tim cung lượng cao : Rối loạn chuyển hoá ( cường giáp, rối loạn dinh dưỡng (Beriberi)…), Quá tải thể tích mạn tính (shunt dộng tĩnh mạch trung tâm, thiếu máu..)
3. Phân loại suy tim
3.1. Theo thời gian
- Suy tim cấp: thường do tổn thương nặng một phần của thành tim (rách van tim, thủng vách thất, NMCT diện rộng), dẫn đến rối loạn huyết động nặng và nhanh. Các buồng tim không kịp dãn để bù trừ nên các triệu chứng cơ năng và dấu hiệu lâm sàng thường nặng và ồ ạt (thường trong bệnh cảnh phù phổi cấp).
- Suy tim mạn: các tổn thương cơ tim diễn ra từ từ, các buồng tim dãn hay phì đại bù trừ nên các triệu chứng cơ năng đến chậm.
- Suy tim mất bù cấp.
3.2. Theo vị trí đại tuần hoàn – tiểu tuần hoàn
- Suy tim trái: thường xảy ra trên bệnh nhân có tổn thương thất trái do nghẽn đường ra thất trái (tăng huyết áp, hẹp van động mạch chủ,..), do quá tải thể tích thất trái (hở van động mạch chủ, hở van hai lá,…) hay do tổn thương cơ tim trái (bệnh cơ tim dãn nỡ, bệnh cơ tim thiếu máu cục bộ,…). Triệu chứng cơ năng gồm nhóm triệu chứng sung huyết phổi (khó thở khi gắng sức) và nhóm triệu chứng do cung lượng tim thấp (mệt, chóng mặt,…).
- Suy tim phải: xảy ra do tăng áp lực thất phải (hẹp van động mạch phải, tăng áp động mạch phải,…), do quá tải thể tích thất phải (hở van ba lá) hay do tổn thương cơ thất phải (nhồi máu cơ tim thất phải) gây triệu chứng suy tim phải là phù ngoại biên, gan lớn và tĩnh mạch cổ nổi.
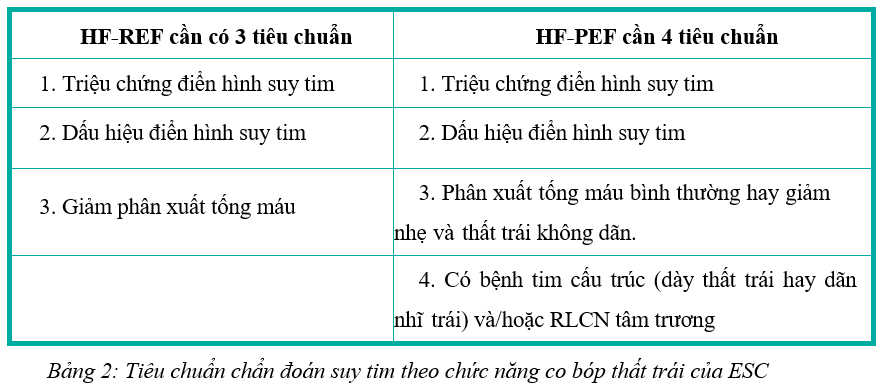
3.3. Theo chức năng co bóp thất trái (theo ESC)
- Suy tim với chức năng tâm thu thất trái giảm (HF-REF: Heart failure with presered ejection fraction).
- Suy tim với chức năng tâm thu thất trái bảo tồn (HF-REF: Heart failure and a reduce ejection fraction).
3.4. Theo triệu chứng cung lượng tim
- Suy tim cung lượng cao: do cường giáp, thiếu máu, thiếu vitamin B1, dò động tĩnh mạch, bệnh Paget.
- Suy tim cung lượng thấp: do bệnh cơ tim theo máu cục bộ, tăng huyết áp, bệnh cơ tim dãn nỡ, bệnh van tim.
3.5. Theo tiến triển (theo AHA/ACC)
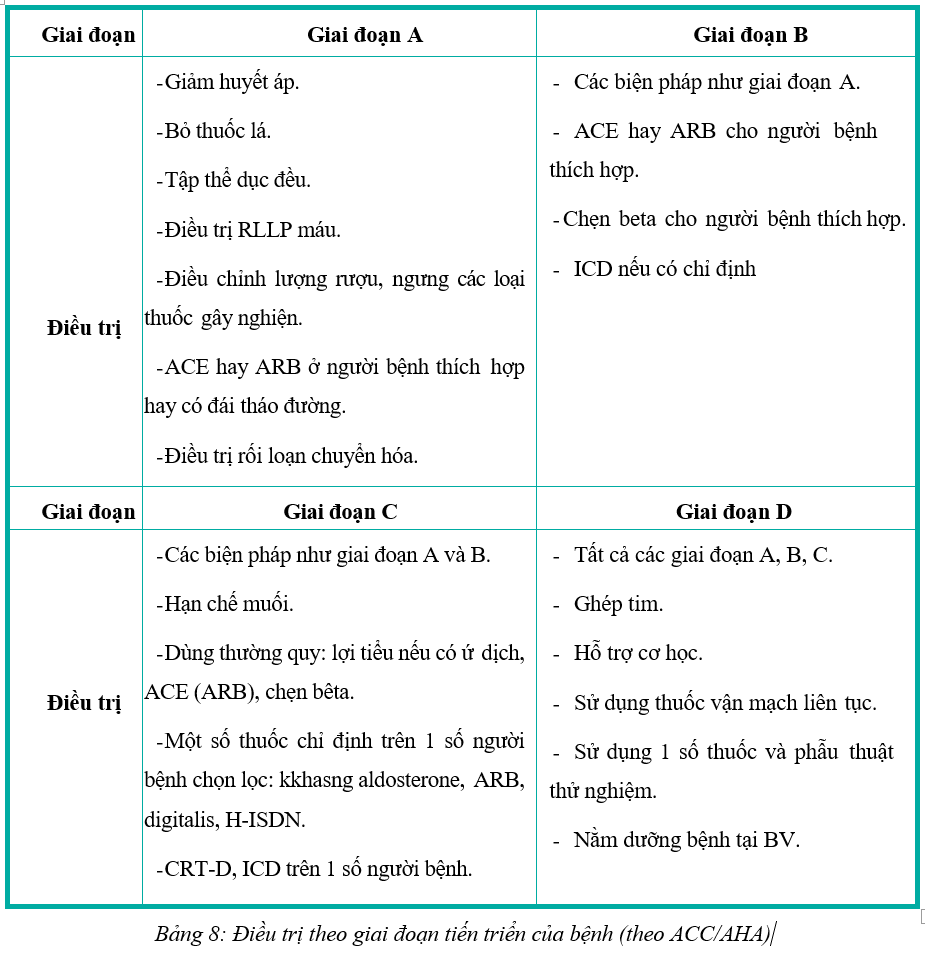
- Giai đoạn A: bệnh nhân có những yếu tố nguy cơ cao suy tim (tăng huyết áp, bệnh động mạch vành, đái tháo đường, tiền sử gia đình bệnh cơ tim) nhưng không có bệnh tim thực thể hay triệu chứng cơ năng suy tim.
- Giai đoạn B: có bệnh tim thực thể (tiền sử nhồi máu cơ tim, rối loạn chức năng thất trái, bệnh van tim không triệu chứng) nhưng không có dấu hiệu và triệu chứng suy tim.
- Giai đoạn C: có bệnh tim thực thể và/hoặc đã đang có triệu chứng suy tim đáp ứng với điều trị.
- Giai đoạn D: Suy tim giai đoạn cuối, suy tim không đáp ứng với điều trị kinh điển, cần thiết bị hỗ trợ tâm thất, ghép tim hoặc điều trị triệu chứng.
3.6. Theo độ nặng triệu chứng (NYHA)
- Độ I: không giới hạn hoạt động thể lực, hoạt động thể lực thông thường không gây triệu chứng suy tim.
- Độ II: giới hạn nhẹ hoạt động thể lực, không xuất hiện triệu chứng suy tim khi nghỉ, nhưng hoạt động thể lực thông thường gây triệu chứng suy tim
- Độ III: giới hạn rõ trong hoạt động thể lực, không xuất hiện triệu chứng suy tim khi nghỉ, nhưng những hoạt động nhẹ thông thường cũng gây xuất hiện triệu chứng suy tim.
- Độ IV: không có một hoạt động thể lực nào mà không gây triệu chứng suy tim. Triệu chứng suy tim xuất hiện xảy ra cả khi nghĩ ngơi, với những hoạt động chăm sóc bản thân cũng làm triệu chứng cơ năng suy tim gia tăng.
4. Chẩn đoán
4.1. Chẩn đoán xác định:
Tiêu chuẩn Framingham:
Mặc dù là cổ điển, tiêu chuẩn Framingham khá hữu ích trong thực hành lâm sàng.
Chẩn đoán suy tim bao gồm 2 tiêu chuẩn chính hoặc 1 tiêu chuẩn chính và 2 tiêu chuẩn phụ
a.Tiêu chuẩn chính:
- Cơn khó thở kịch phát về đêm
- Giảm 4,5 kg trong 5 ngày điều trị suy tim
- Tĩnh mạch cổ nổi
- Ran ở phổi
- Phù phổi cấp
- Phản hồi gan tĩnh mạch cổ dương tính
- Tiếng tim ngựa phi T3
- Áp lực tĩnh mạch trung tâm lớn hơn 16 cm nước
- Thời gian tuần hoàn kéo dài trên 25 giây
- Bóng tim to trên Xquang ngực thẳng
- Bằng chứng phù phổi, ứ máu tạng hoặc tim to khi giải phẫu tử thi.
b. Tiêu chuẩn phụ:
- Ho về đêm
- Khó thở khi gắng sức vừa phải
- Giảm dung tích sống 1/3 so với dung tích sống tối đa của bệnh nhân
- Tràn dịch màng phổi
- Tần số tim nhanh (trên 120 ck/ph)
- Gan to
- Phù mắt cá chân hai bên
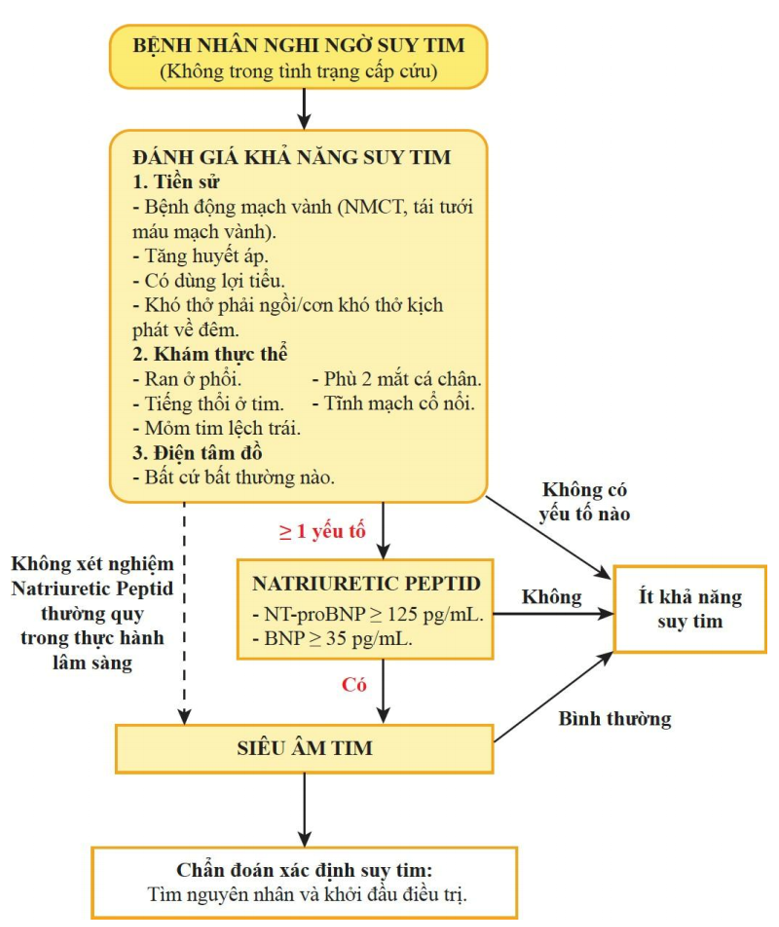
Dựa vào hướng dẫn chẩn đoán suy tim của ESC 2012
Xác định suy tim khi người bệnh có các tiêu chuẩn sau: - Triệu chứng điển hình của suy tim: khó thở lúc nghĩ hay gắng sức, mệt, phù chân, …
- Dấu hiệu điển hình của suy tim: nhịp tim nhanh, thở nhanh, TM cổ nổi, gan to, phù ngoại biên, ran ở phổi, …
- Bằng chứng bất thường về cấu trúc và chức năng của tim lúc nghỉ: tim lớn, tiếng gallop, âm thổi ở tim, bất thường trên siêu âm tim, tăng BNP.
Lưu đồ tiếp cận chẩn đoán suy tim mạn theo hội Tim mạch Châu Âu (ESC 2018)
4.2. Chẩn đoán thể bệnh suy tim (theo ESC)
4.3. Chẩn đoán nguyên nhân
- Dựa vào các dấu hiệu lâm sàng, cận lâm sàng giúp xác định nguyên nhân hay định hướng nguyên nhân.
4.4. Chẩn đoán độ nặng – giai đoạn
a. Chẩn đoán giai đoạn tiến triển của AHA: Theo giai đoạn tiến triển A, B, C, D đã mô tả ở trên.
b. Chẩn đoán theo triệu chứng cơ năng của NYHA: Đã mô tả ở trên.
4.5. Xác định yếu tố thúc đẩy
- Ăn mặn.
- Không tuân thủ điều trị.
- Nhồi máu cơ tim cấp.
- Tăng huyết áp chưa kiểm soát tốt.
- Rối loạn nhịp tim cấp, rối loạn nhịp chậm hay nhanh.
- Nhiễm trùng và/ hoặc sốt.
- Thuyên tắc phổi.
- Thiếu máu.
- Cường giáp.
- Thai kỳ.
- Viêm nội tâm mạc nhiễm trùng.
- Viêm cơ tim cấp.
- Uống nhiều rượu.
- Do thuốc: kháng viêm non-steroid, corticoid, chẹn bêta, chẹn can xi.
5. Điều trị
5.1. Nguyên tắc điều trị
- Điều trị theo giai đoạn, quan tâm đến việc phòng ngừa suy tim.
- Giảm quá tải thể tích và duy trì tình trạng thể tích ổn định.
- Giảm công cho tim: giảm tiền tải và hậu tải giúp tăng hoạt động hiệu quả của thất trái.
- Cải thiện chức năng co bóp tâm thất khi cần thiết.
- Điều trị nguyên nhân và yếu tố thúc đẩy.
- Dự phòng tái phát.
5.2. Điều trị cụ thể
5.2.1. Điều trị bằng thuốc
- Các thuốc được sử dụng để điều trị suy tim mạn là nhằm mục đích ức chế con đường hoạt hóa hệ thần kinh giao cảm và hệ RAA (Renin Angiotensin Aldosterone), góp phần làm giảm triệu chứng suy tim, giảm tỷ lệ tái nhập viện và tỷ lệ tử vong.
- Các thuốc chủ yếu để điều trị suy tim bao gồm: thuốc dãn mạch, chẹn bêta và lợi tiểu. Hầu hết các người bệnh suy tim cần dùng phác đồ nhiều thuốc phối hợp.
- Thứ tự chọn lựa thuốc điều trị:
- Lợi tiểu quai được lựa chọn đầu tay để kiểm soát dịch cho người bệnh suy tim có quá tải thể tích. Mục tiêu là làm giảm hay mất các dấu hiệu và triệu chứng của quá tải thể tích như khó thở và phù ngoại biên.
- ACE hay ARB (nếu người bệnh không dung nạp ARB) được chọn điều trị khởi đầu hay giúp tối ưu hóa với điều trị lợi tiểu.
- Chẹn bêta được khởi đầu điều trị sau khi tình trạng suy tim đã ổn định với điều trị ACE hay lợi tiểu.
- Các nhóm thuốc sau phải được xem xét chọn lọc trên những người bệnh nếu không có chống chỉ định:
- Cho thêm lợi tiểu kháng aldosterone (spironolactone hay nếu không dung nạp thay bằng eplerenone) để cải thiện sống còn trong những người bệnh có chức năng thận bảo tồn và kali máu bình thường cho các người bệnh sau:
• Suy tim NYHA II có EF <= 30%.
• Suy tim NYHA III – IV và EF <35%.
• Sau nhồi máu cơ tim ST chênh lên đã điều trị với ACE có EF <= 40% và có biểu hiện triệu chứng suy tim hay đái tháo đường. - Cho thêm hydralazine kết hợp với nitrate cho những người bệnh (đặc biệt là người da đen) suy tim có phân xuất tống máu thất trái giảm mà triệu chứng suy tim vẫn còn tồn tại dai dẵng dù đã điều trị với ACE và chẹn bêta.
- Digoxin làm giảm tỷ lệ nhập viện do suy tim dùng trong kiểm soát đáp ứng thất trong những người bệnh có rung nhĩ.
5.2.2. Liệu pháp điều trị khác không phẫu thuật
- Tái thông động mạch vành
- Tái đồng bộ tim hay tạo nhịp hai buồng thất (CRT hay biventricular pacing)
- Đặt máy shock điện (phá rung) chuyển nhịp (ICD)
- Đặt bóng nội động mạch chủ (IABP: intraaortic balloon pump)
5.2.3. Phẫu thuật
- Dụng cụ hỗ trợ thất
- Ghép tim
5.2.4. Điều trị hỗ trợ (thay đổi lối sống và điều chỉnh các yếu tố nguy cơ)
- Hạn chế dịch và ăn lạt (chế độ ăn ít muối 2-3 gam/ngày).
- Ngưng thuốc lá.
- Hạn chế dùng bia rượu quá mức.
- Kiểm soát tốt huyết áp.
- Tập thể dục hợp lý và đều đặn khi tình trạng suy tim ổn định.
- Giảm cân ở những người bệnh béo phì hay quá cân.
- Theo dõi cân nặng mỗi ngày.
- Chích ngừa cúm, phế cầu.
5.2.5. Các lưu ý quan trọng trong điều trị suy tim
- Hạn chế dịch (<1,5 lít/ngày), đặc biệt trong các bệnh cảnh hạ natri máu (Na+
<130 mEq/l) và có tình trạng quá tải tuần hoàn. - Hạn chế sử dụng các thuốc làm suy tim nặng hơn. Nên tránh sử dụng các thuốc sau cho BN suy tim:
- Thuốc ức chế co bóp cơ tim: verapamil, diltiezem.
- Kháng viêm non – steroid, corticoide.
+Thuốc rosiglitazone trong điều trị tiểu đường. - Thuốc thảo dược có chứa corticoide.
- Cung cấp oxy cho người bệnh có giảm oxy máu giúp làm giảm khó thở, giảm công hô hấp và làm giảm co thắt mạch máu phổi.
- Điều trị những người bệnh có kèm hội chứng ngưng thở lúc ngủ.
- Chạy thận nhân tạo,…
5.3. Điều trị theo giai đoạn tiến triển của ACC/AHA
6. Theo dõi – Tái khám
6.1. Tiêu chuẩn nhập viện
- Người bệnh có tình trạng quá tải thể tích.
- Có tình trạng đau ngực (TMCB) khi nghỉ.
- Có rối loạn nhịp nguy hiểm.
- Có các nhiễm trùng nặng như viêm phổi, nhiễm trùng tiêu hóa, viêm nội tâm mạc nhiễm trùng, v.v…
6.2. Theo dõi – Tái khám
- Người bệnh suy tim mạn phải được đánh giá tổng quát tình trạng, đáp ứng điều trị và nhu cầu thay đổi điều trị.
- Mỗi lần tái khám, bác sĩ sẽ đánh giá khả năng hoạt động thể lực hàng ngày, tình trạng ứ dịch và cân nặng, việc sử dụng rượu bia, thuốc lá, thuốc gây nghiện, điều trị khác, hóa trị liệu, và lượng muối nhập hàng ngày.
- Đánh giá chức năng thận, ion đồ định kỳ (nhất là khi có sử dụng ACE/ARB kết hợp spironolactone).
- Xem xét đánh giá phân xuất tống máu, tái cấu trúc tim trong những lần tái khám.
- Đánh giá lại BNP khi suy tim ổn định.
6.3. Tiêu chuẩn xuất viện
- Tình trạng suy tim ổn định.
- Không còn tình trạng quá tải thể tích, không có các rối loạn nhịp nguy hiểm.
Tài liệu tham khảo
- Hướng dẫn chẩn đoán và điều trị suy tim mạn tính của Bộ Y tế
- Khuyến cáo chẩn đoán và điều trị suy tim 2016 của Hội Tim Mạch Châu Âu (ESC 2016)
- Khuyến cáo cập nhật chẩn đoán và điều trị suy tim 2017 của Hội Và Trường Môn Tim Mạch Học Hoa Kì (ACC/AHA2017)
- Khuyến cáo cập nhật chẩn đoán và điều trị suy tim 2018 của Hội Tim Mạch Học Việt Nam (VNHA 2018)
- Đồng thuận của Hội Suy Tim Châu Âu 2019 (HF-ESC 2019)
- Khuyến cáo về đái tháo đường, tiền đái tháo đường và bệnh tim mạch 2019 của Hội Tim Mạch Châu Âu (ESC).