Hiện nay, tỉ lệ bệnh nhân đái tháo đường trên thế giới cũng như ở Việt Nam tăng lên một cách đáng kể, kéo theo những biến chứng do đái tháo đường gây ra cũng ngày càng tăng cao. Trong đó, biến chứng thận là một trong những biến chứng nguy hiểm có tỉ lệ tỉ vong cao và là nguyên nhân hàng đầu dẫn đến suy thận mạn tiến triển. Theo thống kê, cứ 10 người đái tháo đường thì có 4 người mắc biến chứng thận do đái tháo đường gây ra.
1. Bệnh thận đái tháo đường là gì?
Bệnh thận đái tháo đường (ĐTĐ) là một bệnh lý thuộc nhóm biến chứng mạch máu nhỏ của đái tháo đường, trong đó tổn thương chính nằm ở cầu thận.
Bệnh thận ĐTĐ có các đặc điểm:
– Tiểu albumin liên tục (˃300mg/24 giờ), xác định ít nhất 2 lần trong vòng 3-6 tháng và có thể kèm theo chức năng lọc của thận bị suy giảm.
– Tăng huyết áp có thể xuất hiện ở giai đoạn sớm hoặc trễ.
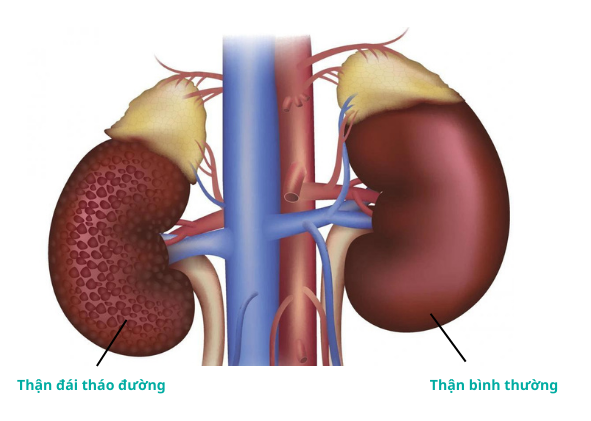 Thận của người mắc biến chứng thận đái tháo đường với thận bình thường
Thận của người mắc biến chứng thận đái tháo đường với thận bình thường
2. Triệu chứng thường gặp là gì ?
– Phù: Phù ở đây là phù kín kẽ sau đó dẫn đến phù toàn, phù ở mắc cá chân, phù mí mắt hoặc có thể là phù toàn thân , phù trắng mềm ấn lõm.
– Tiểu nhiều về đêm, trong nước tiểu có bong bóng hay bọt trong nước tiểu.
– Người mệt mỏi, hoa mắt, chóng mặt, mất tập trung.
– Mệt mỏi chán ăn.
– Ngứa, buồn nôn, khó thở.
Ngay khi có những biểu hiện này hãy nhanh chóng đến cơ sở y tế để thăm khám, tiến hành xét nghiệm chẩn đoán để tìm ra phương pháp điều trị kịp thời.
3. Chẩn đoán sớm bệnh thận đái tháo đường?
– Xét nghiệm ACR trong nước tiểu.
– Đánh giá Ure, Creatinin máu, điện giải đồ máu, 10 thông số nước tiểu, siêu âm bụng.
– Đối với đái tháo đường type 1: Xét nghiệm sau 5 năm kể từ khi chẩn đoán.
– Đối với đái tháo đường type 2: Xét nghiệm từ khi mới chẩn đoán và xét nghiệm định kỳ hàng năm.
4. Các giai đoạn bệnh thận do đái tháo đường
– Giai đọan 1: Chỉ tăng lọc cầu thận, chưa biểu hiện lâm sàng ngoài tăng đường huyết.
– Giai đọan 2: Tăng độ lọc cầu thận, dầy màng đáy, tăng huyết áp.
– Giai đọan 3: Các triệu chứng trên nặng thêm, màng đáy dầy, tăng lắng đọng bào tương của tế bào trung mô, tiểu albumine vi lượng, độ lọc cầu thận giảm dần, tăng huyết áp.
– Giai đọan 4: Bệnh thận do ĐTĐ giai đoạn toàn phát với tiểu albumine đại lượng tăng dần, dẫn đến tiểu đạm không chọn lọc và tiểu đạm nhiều mức hội chứng thận hư, phù, tăng huyết áp và mức lọc cầu thận giảm, tổn thương màng đáy, tế bào trung mô nặng hơn kèm xơ hóa cầu thận.
– Giai đọan 5: Protein niệu nhiều mức hội chứng thận hư kèm các biểu hiện của suy thận mạn giai đọan cuối, tăng huyết áp nặng, xơ hóa cầu thận dạng nốt.
5. Phòng ngừa bệnh thận đái tháo đường như thế nào?
– Kiểm soát đường máu tốt HbA1c <7%.
– Kiểm soát huyết áp <130/80 mmHg.
– Kiểm soát lipid máu đạt mục tiêu điều trị.
– Tránh các thuốc gây độc thận như thuốc kháng viêm không steroid, kháng sinh nhóm aminoglycosides.
– Phát hiện sớm và điều trị ĐTĐ, nhất là những người có tiền sử gia đình ĐTĐ.
6. Chăm sóc
6.1. Thay đổi lối sống
– Giảm cân: Điều chỉnh cân nặng BMI < 25 kg/m2.
BMI = Cân nặng/ [(Chiều cao)2]
– Thay đổi thói quen uống rượu bia, hút thuốc lá, cà phê…
– Tránh lo lắng, căng thẳng, tình trạng bị stress.
6.2. Chế độ ăn
– Giảm đạm: Đối với bệnh nhân đã có biến chứng thận đái tháo đường ăn giảm đạm theo chỉ dẫn của bác sỹ điều trị. Bệnh nhân đái tháo đường chưa lọc máu thì duy trì 0.8 gam/kg cân nặng thực/ngày.
Ví dụ: Bệnh nhân cân nặng 50Kg lượng đạm cần cung cấp trong ngày là:
0.8 x 50 = 40 g Protein. Tương đương với 1g thịt/1g cá trong một ngày.
– Giảm muối: 5g muối/ngày tương đương với 1 muỗng bằng muỗng cafe. Khi có phù thì hàm lượng 2-3 g/ngày.
Lưu ý với các loại hải sản, đồ muối chua, thịt cá đóng hộp…
– Tăng cường rau xanh.
– Trong trường hợp thiểu niệu, vô niệu: Không ăn các thức ăn chứa nhiều Phosphat, Kali như: Phô mai, gan, sữa, chuối, các loại hoa quả khô.
– Uống đủ nước: Công thức tính lượng nước hàng ngày.
Cách tính lượng nước trong ngày: Cân nặng x 0,03= lượng nước(lít)
*Khi có phù thì lượng nước đưa vào hạn chế theo công thức:
Lượng nước uống vào = Lượng nước tiểu 24 giờ + lượng dịch mất (sốt, nôn, ỉa chảy…) + 300 đến 500 ml (tùy theo mùa)
6.3. Vận động
– Tập thể dục: Đối với bệnh nhân đã có biến chứng thận đái tháo đường thì nên lựa chọn các bài tập thể dục vận động nhẹ nhàng như : Đi bộ chậm, khí công, dưỡng sinh, ngồi thiền, làm một số công việc nhẹ trong nhà.
– Không nên tập các bài tập thể dục nặng làm tăng áp lực lên thận như chạy bộ nhanh, tập tạ, leo núi.
7. Theo dõi điều trị
– Tầm soát bệnh thận ĐTĐ ở mọi bệnh nhân ĐTĐ type 1 sau 5 năm chẩn đoán ĐTĐ và vào ngày chẩn đoán với ĐTĐ type 2.
– Bệnh nhân ĐTĐ và bệnh thận mạn giai đoạn 1-2 cần được theo dõi chức năng thận mỗi 6 tháng.
– Bệnh nhân ĐTĐ và bệnh thận mạn giai đoạn 3-5 cần được theo dõi chức năng thận mỗi 3 tháng. Cũng cần theo dõi thêm đạm niệu, chất điện giải (natri, kali, clor, CO2) chất khoáng, hormon có liên quan đến xương (calci, phospho, PTH), tình trạng dinh dưỡng (albumin, BUN), tình trạng thiếu máu (huyết sắc tố, dung tích hồng cầu Hct, sắt huyết thanh). Giai đoạn này cần tham khảo ý kiến của bác sỹ chuyên khoa thận, nhất là khi đến giai đoạn lọc thận, bệnh thận giai đoạn cuối.
8. Chăm sóc các biến chứng của bệnh thận đái tháo đường
8.1. Biến chứng thiếu máu
Triệu chứng: Hoa mắt, chóng mặt, hồi hộp, đánh trống ngực đặc biệt là khi vận động
Nhận định tình trạng bệnh nhân:
– Hỏi:
+ Bệnh nhân có đau đầu, hoa mắt, chóng mặt không?
+ Bệnh nhân cảm thấy khó thở khi gắng sức hay khó thở liên tục không?
– Nhận định bằng quan sát và khám:
+ Da của bệnh nhân có xanh xao và nhợt nhạt không?
+ Kiểm tra xem nhịp tim nhanh không?
+ Kiểm tra huyết áp đánh giá bệnh nhân có bị tụt huyết áp hoặc tụt huyết áp tư thế không?
– Chăm sóc:
+ Cho bệnh nhân nghỉ ngơi, tránh vận động, nằm đầu thấp.
+ Trấn an tinh thần bệnh nhân.
+ Thực hiện đúng theo chỉ dẫn của bác sỹ trong việc dùng thuốc.
+ Xét nghiệm để đánh giá.
+ Theo dõi dấu hiệu sinh tồn: nhiệt độ, huyết áp, mạch, nhịp thở.
+ Gíao dục sức khỏe cho bệnh nhân và người nhà của bệnh nhân về nguyên nhân thiếu máu và các biểu hiện lâm sàng của thiếu máu.
8.2. Biến chứng nước tiểu
Triệu chứng: Nước tiểu đậm bọt, tiểu máu có cặn lắng hoặc có thể tiểu buốt, tiểu rát, đi tiểu nhiều lần trong ngày. Giai đoạn nặng có thể có thiểu niệu hoặc vô niệu, phù chân hoặc phù mí mắt có thể là phù toàn, phù trắng mềm ấn lõm.
Nhận định tình trạng bệnh nhân:
– Hỏi:
+ Số lượng nước tiểu trong 24 giờ? Màu sắc nước tiểu? Tính chất (tiểu có bọt, cặn hay không)?
+ Phù từ khi nào? Xuất hiện đầu tiên ở bộ phận cơ quan nào? Thời điểm phù? (phù buổi sáng, phân biệt phù buổi chiều: tĩnh mạch, suy tim)
+ Cân nặng bệnh nhân?
– Nhận định bằng quan sát và khám:
+ Đánh giá số lượng nước tiểu, màu sắc và tính chất.
+ Đánh giá tình trạng phù, tính chất phù, vị trí phù.
– Chăm sóc:
+ Đánh giá tác dụng phụ của thuốc.
+ Chế độ dinh dưỡng, số lượng nước trong 1 ngày.
+ Thực hiện cận lâm sàng và thuốc theo chỉ định của bác sỹ.
+ Đánh giá tình trạng dịch và điện giải.
+ Cân nặng bệnh nhân hàng ngày.
+ Theo dõi kiểm tra chế độ ăn và lượng dịch điện giải vào bảng đường ăn uống.
+ Theo dõi số lượng nước tiểu, tính chất.
+ Cho bệnh nhân nằm nghỉ ở tư thế đầu cao.
+ Luôn giữ ấm cơ thể.
8.3. Biến chứng tăng kali máu
Khi có biểu hiện lâm sàng bệnh nhân đã ở trong trạng thái nguy kịch: loạn nhịp nhanh, rung thất, ngưng tuần hoàn:
+ Thực hiện y lệnh cận lâm sàng và thuốc theo chỉ định của bác sỹ.
+ Theo dõi điện tim liên tục trên monitor. Nếu điện tim không thay đổi làm xét nghiệm kali 2 giờ/lần cho đến khi trở về bình thường. Nếu có biến đổi trên điện tim xét nghiệm kali máu ngay.
+ Theo dõi, kiểm tra chế độ ăn và lượng dịch điện giải vào bằng đường ăn uống.
+ Theo dõi mạch, huyết áp, tần số thở.
+ Cần hạn chế tất cả các nguồn cung cấp dịch và điện giải.
+ Hạn chế một số các loại thuốc có chất điện giải.
+ Hạn chế các loại nước uống và thức ăn chứa dịch và điện giải.
+ Hạn chế một số các loại dịch truyền, nước uống.
+ Hạn chế ăn hoa quả có nhiều Kali: Chuối, cam, hồng xiêm, đu đủ…
+ Hạn chế các loại rau dạng củ: Củ cải, củ su hào vì trong các loại rau này có nhiều kali.
8.4. Biến chứng hạ canxi máu
Triệu chứng: Tê bì, chuột rút, có thể xuất hiện các cơn tetani.
Chăm sóc:
– Cung cấp canxi và vitamin D theo chỉ định của bác sỹ.
– Lựa chọn những thực phẩm giàu canxi: sữa, trứng, hải sản, cá nhỏ…
– Phòng ngừa té ngã nếu có loãng xương:
+ Xây dựng không gian sống an toàn bằng cách lắp tay vịn trong phòng tắm, nhà vệ sinh, loại bỏ những tấm thảm trơn trượt, trang bị đèn chiếu sáng đầy đủ…
+ Mang giày đế bằng chắc chắn, có đế chống trượt và vừa vặn với chân, không nên đi chân trần hoặc đi tất ở nhà vì đều làm tăng nguy cơ té ngã.
8.5. Biến chứng tăng ure máu
Triệu chứng:
– Huyết áp tăng (do tế bào cận cầu thận tiết ra Renin gây co mạch tăng huyết áp).
– Nhịp tim nhanh, tim có tiếng ngựa phi, rối loạn dẫn truyền nặng (viêm cơ tim do nhiễm độc), có tiếng cọ màng ngoài tim (do viêm màng ngoài tim).
– Hô hấp: Khó thở, kèm triệu chứng thở nhanh sâu, rối loạn nhịp thở Cheyne Stokes, hơi thở có mùi Amoniac (do nhiễm toan).
– Tiêu hoá: Bụng chướng, đau bụng, buồn nôn hoặc nôn, đi phân lỏng. Có thể dẫn đến xuất huyết dạ dày ruột.
– Thần kinh: Bệnh nhân kích thích vật vã, mất ngủ nổi loạn tâm thần, co giật hoặc có thể đi vào hôn mê.
Đánh giá tình trạng bệnh nhân:
– Hỏi và quan sát một số triệu chứng: Có khó thở không? Có buồn nôn, nôn, đi cầu lỏng? – – Đánh giá tinh thần bệnh nhân tỉnh hay lơ mơ?
Chăm sóc và theo dõi:
– Kiểm tra huyết áp, nhịp tim, tần số thở.
– Thực hiện cận lâm sàng và y lệnh thuốc theo chỉ định của bác sỹ.
– Theo dõi tình trạng.
– Nên dùng thức ăn và nước uống nguội.
– Khuyến khích người chăm sóc chuẩn bị bữa ăn ít nhưng ngon, tránh thức ăn nhiều chất béo.
– Có thể cho người bệnh ngậm miếng gừng hoặc uống nước gừng.
– Theo dõi tình trạng đi cầu, số lần đi cầu, màu sắc và tính chất phân.
– Cung cấp một môi trường yên tĩnh, phòng mát mẻ, giảm kích thích giác quan, màu sắc nhẹ nhàng, âm nhạc yên tĩnh.
8.6. Biến chứng tăng đường máu
Chăm sóc:
– TD đường máu, giai đoạn nặng kèm thiếu máu thì hba1c đánh giá không còn chính xác nếu xem xét thì có thể dùng máy theo dõi đường CGM hoặc máy đo đường máu mao mạch.
– Theo dõi tác dụng phụ của thuốc:
+ Thuốc uống: Ở giai đoạn 4-5 thì bệnh nhân hạn chế dùng các loại thuốc uống, các giai đoạn còn lại thì cần theo dõi nếu bệnh nhân có các biểu hiện của bệnh thận nặng lên thì xem xét tạm ngưng thuốc uống chuyển sang dùng insulin.
+ Thuốc tiêm: Cần theo dõi kĩ triệu chứng hạ đường huyết vì thời gian bán hủy của insulin ở bệnh nhân suy thận mạn kéo dài hơn làm tăng nguy cơ hạ đường huyết.
8.7. Biến chứng tăng huyết áp
Triệu chứng:
– Tăng huyết áp cấp cứu: Huyết áp ≥ 180/120 kèm theo các triệu chứng đau đầu, nôn mửa, nói ngọng, thất ngôn, đau ngực …. Cần đến ngay cơ sở y tế.
– Tăng huyết áp đơn thuần thường không có các triệu chứng điển hình, có thể gặp đau đầu vùng chẩm, phừng mặt, mệt mỏi, hồi hộp…
Chăm sóc:
– Theo dõi huyết áp, nhịp tim.
– Thực hiện y lệnh thuốc theo chỉ định của bác sỹ.
– Cho bệnh nhân nằm nghỉ ngơi, tránh căng thằng, lo lắng.
– Cung cấp thông tin về nguyên nhân, yếu tố nguy cơ, phát hiện dấu hiệu của chứng tăng huyết áp và cách theo dõi huyết áp tại nhà.
– Theo dõi tác dụng phụ của thuốc:
+ Ức chế men chuyển hoặc thụ thể: Cần cảnh giác có nguy cơ khởi phát suy thận cấp, tăng kali máu.
+ Chẹn canxi: Nếu bệnh nhân có tình trạng phù có đặc điểm của bệnh thận thì cần ưu tiên phù trong bệnh cảnh của thận, khi đã loại trừ các nguyên nhân thì mới nghĩ đến thuốc. Nguy cơ hạ huyết áp tư thế đặc biệt trên bệnh nhân có biến chứng hạ huyết áp tư thế ở bệnh nhân đái tháo đường.
+ Lợi tiểu: Giữ kali (verospron): cảnh giác tăng kali máu, các lợi tiểu khác thải kali thì cảnh giác hạ huyết áp tư thế.
+ Chẹn beta: Hạ huyết áp tư thế.
+ Thuốc mythydopa: Hạ huyết áp tư thế, mệt mỏi, buồn ngủ, trầm cảm…
Trung tâm Nội tiết – Đái tháo đường FAMILY